Миелопатия (миелопатический синдром) – это обобщенный термин, характеризующий различные повреждения спинного мозга, чаще всего хронического течения. Ее симптомами являются расстройства мышечной силы и тонуса, сенсорные нарушения и дисфункция органов малого таза.
Основная цель диагностики – выявление первичного заболевания, вызвавшего поражение. Для этого используются инструментальные и лабораторные методы, включая рентген, анализы крови и ликвора (спинномозговой жидкости). На основании полученных результатов назначается специфическое и симптоматическое лечение.
Что такое миелопатия
При любом виде миелопатии в спинном мозге происходят дегенеративные изменения. В большинстве случаев это хронические либо подострые процессы дистрофического характера, обусловленные нарушением кровоснабжения и обмена веществ в отдельных спинномозговых областях.
Достаточно часто миелопатия является осложнением дегенеративно-дистрофических патологий позвоночника, сердечно-сосудистых и эндокринных болезней, а также травм спины и различных инфекций. Вот почему так важно выяснить основную причину и обозначить ее конкретно – например, «компрессионная», «метаболическая» или «ишемическая» миелопатия.
СПРАВКА: таким образом, спинальная миелопатия – это собирательное название всех возможных проблем со спинным мозгом, вызываемых разными причинами.
Механизм развития
Практически всегда причиной возникновения становятся патологические процессы, развивающиеся вне спинного мозга. Наиболее распространенными из них являются проблемы с
- позвоночником:
- остеохондроз;
- спондилез;
- спондилолистез;
- травмы – переломы, вывихи и подвывихи позвонков;
- опухоли позвоночных структур.
На втором месте по частоте встречаемости находятся сосудистые патологии – атеросклероз и тромбоз околопозвоночных сосудов. За ними следуют обменные нарушения, в первую очередь, при сахарном диабете, а также диспротеинемия, фенилкетонурия, врожденные лизосомальные болезни накопления. Причиной миелопатии может быть туберкулез, остеомиелит, радиоактивное облучение и отравления ядовитыми веществами.
К редким причинам относятся процессы, происходящие в самом спинном мозге и вызываемые сочетанными травмами позвоночника и спинного мозга, инфекциями, опухолями, демиелинизацией и гематомиелией – кровоизлиянием в спинномозговое вещество.
Демиелинизацией называют повреждение миелиновой оболочки нервов, которое бывает врожденным – например, при болезни Рефсума, синдроме Русси-Леви, и приобретенным. Приобретенная демиелинизация развивается при рассеянном склерозе. Крайне редко она возникает после неудачно проведенной люмбальной – позвоночно-поясничной – пункции.
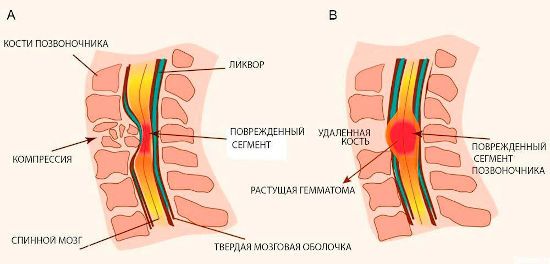
Непосредственной причиной сдавления спинного мозга могут быть костные отломки, гематомы, смещения позвонков при спондилолистезе, новообразования и пр.
Преобладающим механизмом развития миелопатии является компрессионный (от лат. comprimo, compressum – сдавливать, сжимать). Давить на спинной мозг может межпозвоночная грыжа, остеофит (костный нарост на позвонке), опухоль, фрагменты костей при переломе, гематома, образовавшаяся после травмы, сдвинувшийся позвонок.
Все перечисленное способно вызвать не только компрессию спинного мозга, но и защемление кровеносных сосудов, что приводит к кислородному голоданию (гипоксии), нарушению питания, а потом и разрушению нервных клеток в пораженной зоне.
Патологические изменения возникают и развиваются поэтапно с повышением компрессии. Итог – выпадение функции группы нейронов и торможение проводимых через них импульсов.
Читайте также: Опухоль спинного мозга
Симптомы
Основные признаки включают:
- периферический парез или паралич со снижением мышечной силы и сухожильных рефлексов, возникающие на уровне поврежденной области;
- центральный парез или паралич с повышением мышечной силы и усилением рефлексов, распространяющийся ниже пораженного сегмента;
- снижение чувствительности и мышечной силы и на уровне повреждения, и ниже него;
- нарушение функции органов малого таза (при нижнем парапарезе).
СПРАВКА: нижний парапарез – это частичный или полный паралич ног.
В шейном отделе
При миелопатии шейного отдела, которая называется цервикальной, возникает ощущение скованности в шее и плечевом поясе, при поворотах или наклонах головы можно услышать или почувствовать хруст – крепитацию.
Еще один типичный признак – слабость мышц верхних конечностей, которую можно охарактеризовать как «все из рук валится». Появляются трудности с захватом и удержанием предметов, руки немеют, в них ощущается покалывание или «бегающие по коже мурашки».
Одним из проявлений шейной миелопатии являются мышечные подергивания, которые не поддаются волевому контролю. Болевой синдром локализуется в шее, затылке и руке, причем болеть может как вся конечность, так и ее отдельные части – плечо, предплечье, кисть и/или пальцы.
Цервикальная миелопатия часто сопровождается нарушением координации: например, человек не может шевелить руками, когда не смотрит на них.
СПРАВКА: миелопатия способна протекать бессимптомно в течение многих лет, пока компрессия спинного мозга не достигнет 30%.
Стоит отметить, что поражение на уровне шейного отдела встречается чаще остальных и дает наиболее тяжелые осложнения.
В грудном отделе
На уровне груди спинной мозг повреждается наиболее редко, всего в 1% случаев. Грудная миелопатия проявляется болью в середине спины, слабостью мышц и онемением рук. При значительном поражении развивается паралич верхних конечностей.
В поясничном отделе
При компрессии спинного мозга на уровне поясничного отдела отмечаются выраженные боли и снижение тактильной чувствительности внизу спины, мышечная слабость и онемение нижних конечностей. Дискомфорт и болевой синдром нарастают при физических нагрузках, особенно при подъеме тяжестей. В тяжелых случаях наступает частичный паралич ног.
Поясничная миелопатия может вызывать сбои в работе кишечника и мочевого пузыря, что проявится нарушением контроля над испражнениями. Кроме того, боль бывает настолько сильной и навязчивой, что ее невозможно устранить даже сильнодействующими анальгетиками.
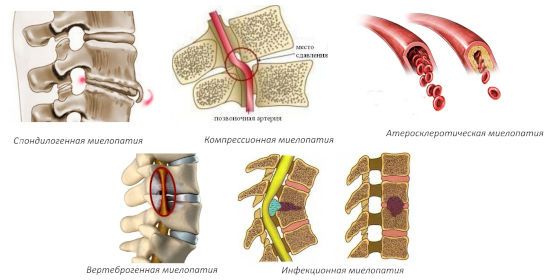
Разновидности
В зависимости от причины появления миелопатия подразделяется на несколько видов:
- спондилогенный, включая дискогенный;
- ишемический;
- посттравматический;
- карциноматозный;
- инфекционный;
- токсический;
- радиационный;
- метаболический;
- демиелинизирующий.
Точный диагноз – залог успешного лечения миелопатии
Посттравматическая
Очень часто эта разновидность миелопатии носит необратимый характер и лежит в основе остаточных явлений после травмы. Проявляется в основном утратой поверхностной температурной и тактильной чувствительности. Иногда отмечается усиление сенсорных расстройств со временем.
Особенностью посттравматической миелопатии являются частые инфекционные осложнения, возникающие со стороны мочевыводящей системы – цистит, пиелонефрит, уретрит. В тяжелых случаях развивается сепсис.
Радиационная (очаговая)
Чаще всего диагностируется на уровне шейного отдела у пациентов, получивших облучение в ходе радиотерапии по поводу злокачественных образований горла, гортани. Спинной мозг в грудном отделе поражается после лучевой терапии органов грудной полости.
В среднем очаговая миелопатия развивается в течение года после агрессивного лечения, но этот срок может составлять и полгода, и более двух лет.
Ишемическая (сосудистая, дисциркуляторная) миелопатия
Спинномозговые сосуды довольно редко поражаются атеросклерозом и тромбозом, в отличие от сосудов головного мозга. Чаще всего это случается у пожилых людей, достигших 60-летнего возраста.
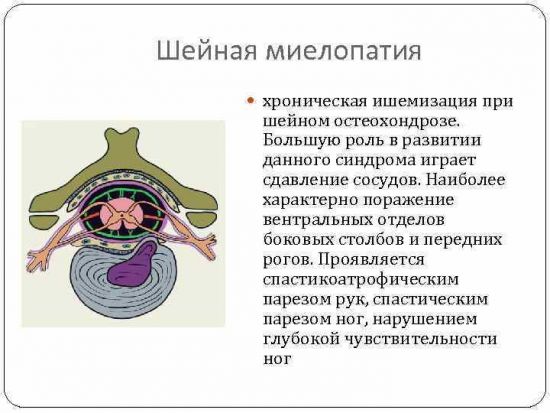
Самыми уязвимыми являются мотонейроны – крупные нервные клетки передних рогов спинного мозга, отвечающие за двигательную способность, координацию и мышечный тонус. Именно поэтому среди симптомов ишемической миелопатии преобладают моторные нарушения, похожие на проявления БАС – бокового амиотрофического склероза. Чувствительность сохраняется почти в полном объеме, незначительные расстройства данной сферы выявляются лишь во время детального неврологического осмотра.
Вертеброгенная (спондилогенная, компрессионная)
Одно из самых тяжелых неврологических осложнений, обусловленное сдавлением (компрессией) спинного мозга костными отломками при переломах позвонков, грыжами дисков, опухолями или гематомами.
Основные симптомы – потеря двигательной и чувствительной функции ниже участка повреждения, нарушение работы внутренних органов. Лечение компрессионной миелопатии преимущественно оперативное.
Разновидность ветеброгенной – дискогенная миелопатия является более узким понятием и возникает в результате сдавливания спинного мозга межпозвоночной грыжей. Она имеет более размытые симптомы вначале, однако неврологический дефицит постепенно повышается.
При дискогенной миелопатии снижается мышечная сила (парез), нарушаются сухожильные рефлексы. На уровне поражения двигательные расстройства проявляются слабо, а ниже него носят спастический характер.
Снижается поверхностная и глубокая чувствительность, возникают парестезии – спонтанно появляющиеся ощущения жжения, покалывания и «ползающих мурашек». Однако в большей степени нарушается двигательная способность, причем сначала она может проявляться только с одной стороны, но позже иногда переходит и на другую сторону.
СПРАВКА: дискогенной миелопатии нередко сопутствует радикулит, при котором защемляются нервные корешки. Но даже боль выражена гораздо меньше в сравнении с двигательными расстройствами.
Диагностика
Для постановки диагноза может назначаться общий и биохимический анализ крови, пунктирование позвоночника, рентген, МРТ, КТ (магнитно-резонансная или компьютерная томография), исследование вызванных потенциалов, электромиография, электронейрография.
Если есть подозрение на инфекцию, производится забор крови на стерильность, проводится ПЦР, RPR-тесты, бакпосев ликвора (спинномозговой жидкости). Для диагностики могут привлекаться узкие специалисты – фтизиатр, онколог, дерматовенеролог. Подтвердить или опровергнуть наследственную демиелинизирующую миелопатию поможет генетик.
Лечение
Компрессионная миелопатия лечится путем устранения причинного фактора. С этой целью лечащий врач направит на удаление отломков позвонков (клиньев Урбана), смещенных в сторону позвоночного канала, гематом, опухолей, а также на дренаж кист. При необходимости оперативным способом удаляется дужка позвонка, фасеточные суставы, соединяющие позвоночник, грыжи дисков.
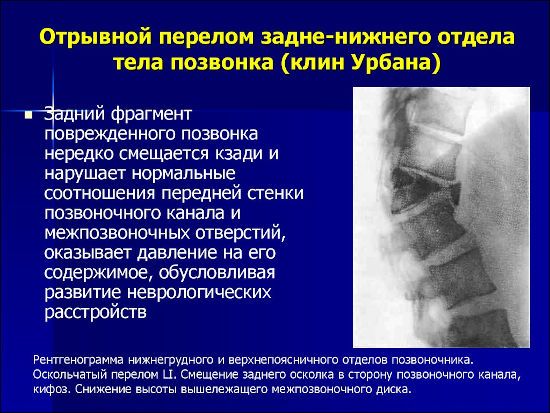
В клиниках Москвы и некоторых других российских городов клин Урбана удаляют закрытым способом, закрепляя смежные позвонки аппаратом внешней фиксации
Терапия сосудистой миелопатии ведется в двух направлениях – устраняется компрессионный фактор, и корректируется основное заболевание.
СПРАВКА: сосудистый компонент присутствует в большинстве разновидностей миелопатий, поэтому мероприятия по его нормализации входят в комплексное лечение почти всех пациентов.
При ишемической природе повреждения спинного мозга назначаются сосудорасширяющие средства и препараты для улучшения кровообращения и реологических свойств крови – Дротаверин, Никотинат Ксантинола, Папаверин (Но-шпа), Винпоцетин, Пентоксифиллин.
В случае подтвержденной токсической миелопатии выполняются деинтоксикационные процедуры. Инфекционная разновидность патологии требует проведения массивной антибактериальной терапии. Антибиотики вводят внутривенно и в больших дозировках. Если нужно, они дополняются противовоспалительными и жаропонижающими препаратами на основе Ибупрофена, Парацетамола и др.
Немалые сложности возникают при лечении наследственной демиелинизирующей и канцероматозной миелопатии, обусловленной гемобластозом. Нередко оно сводится лишь к устранению симптоматики.
Медикаментозное лечение любого типа миелопатии включает средства для укрепления и улучшения обменных процессов в нервной ткани – нейропротекторы, витамины и метаболиты. Это, в первую очередь, Актовегин, витамины группы В, Церебролизин и Пирацетам.
Немедикаментозные методы тоже весьма эффективны и показаны большинству больных. Самыми часто назначаемыми являются физиопроцедуры:
 Дегенеративно-дистрофические заболевания позвоночника
Дегенеративно-дистрофические заболевания позвоночника
- диатермия;
- гальванизация;
- УВЧ;
- электрофорез с Неостигмином;
- иглорефлексотерапия;
- синусоидальные модулированные токи (СМТ);
- бальнеотерапия (водолечение);
- электростимуляция мышц;
- парафиновые аппликации;
- механотерапия;
- лечебная гимнастика;
- массаж.
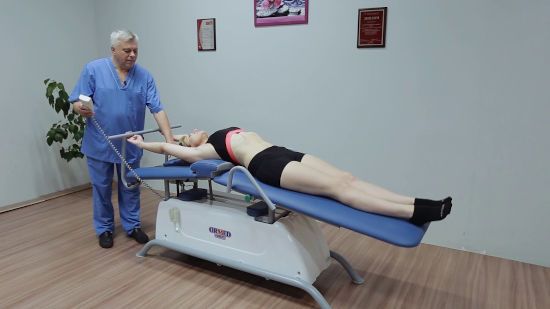
Механотерапия особенно полезна при высоком риске развития или наличии контрактуры суставов
Процедуры, массаж и ЛФК начинают уже на ранних стадиях миелопатии для повышения и поддержания двигательной амплитуды, выработки навыков самообслуживания, предотвращения осложнений. Даже в тяжелых случаях можно выполнять пассивные упражнения и заниматься на специальных тренажерах (механотерапия).
Продолжительность жизни
При своевременном и адекватном лечении компрессионная миелопатия успешно лечится, а ее симптомы значительно уменьшаются. Сосудистая разновидность болезни имеет тенденцию к прогрессу, однако повторы курсов терапии способны замедлить патологический процесс.
Посттравматическая миелопатия имеет, как правило, стабильное течение: ее симптомы не уменьшаются, но и не нарастают.
Продолжительность жизни может снижаться при демиелинизирующей, карциноматозной и очаговой (радиационной) миелопатии. Неблагоприятный прогноз также при сильном травматизме с обильной кровопотерей.
Профилактические меры заключаются в предотвращении, раннем выявлении и лечении эндокринных, инфекционных, метаболических и сердечно-сосудистых болезней, дистрофических патологий позвоночника. Очень важно избегать травм, интоксикаций солями тяжелых металлов и другими ядами.