Корешковый синдром развивается при сдавлении нервных волокон межпозвонковой грыжей, остеофитами, отломками позвонков или опухолевыми новообразованиями. Проявляется недуг расстройствами чувствительности, двигательной активности и местного кровообращения. Диагностика заключается в проведении неврологического осмотра, рентгена, КТ или МРТ. Лечение основано на противовоспалительном и нейропротективном воздействиях.
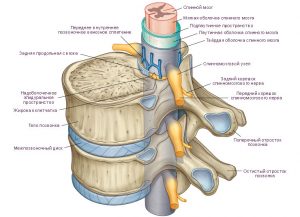
Что такое спинномозговой корешок?
Позвоночник человека образован соединенными в своеобразную «цепь» 33-34 позвонками. В теле каждого из них присутствует отверстие, благодаря которому в позвоночном столбе образуется канал. Заполняет это пространство спинной мозг – цилиндрический орган, составляющий часть центральной нервной системы.
Сам по себе спинной мозг является неким «связующим звеном» между головным мозгом (аналитическим центром) и всем телом человека (мышцами, сосудами, органами).
Стоит учесть, что головной и спинной мозг располагаются в ограниченных костных пространствах – черепе и позвоночном канале. Так, данные органы защищены, однако не имеют прямой связи с остальным телом.
Эволюционным решений этой задачи стали спинномозговые корешки. Они представляют собой нервные тяжи, которые отходят от спинного мозга между позвонками и разветвляются, полностью охватывая человеческое тело.
Иначе говоря, спинномозговые корешки – это начало всех человеческих нервов. По ним информация о теле поступает к спинному, а затем к головному мозгу (и наоборот!).
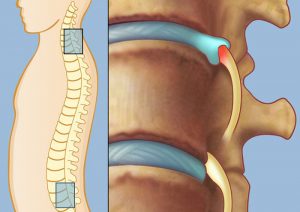
Как упоминалось выше, нервные корешки выходят из позвоночного канала, проходя между соседними позвонками. Это самое узкое место, где обычно происходит компрессия спинномозговых волокон. Подобное сдавление провоцирует целый ряд симптомов, объединенных в корешковый синдром.
Недуг может встречаться на любом уровне позвоночного столба – шейном, грудном, пояснично-крестцовом. Однако наиболее часто поражаются корешки поясничной зоны, реже – шейной и грудной. Связано подобное разделение с высокой подвижностью позвонков поясницы.
Причины корешкового синдрома
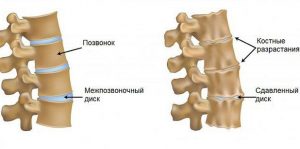
Чаще всего корешковый синдром возникает на фоне ущемления корешка:
- костными «наростами» (остеофитами) вследствие спондилеза;
- частями межпозвонковых суставов при спондилоартрозе;
- отломками костей после перелома позвонков и прочих травм;
- разрастанием опухолевых тканей при невриноме и других новообразованиях;
- непосредственно позвонками во время их «соскальзывания» (спондилолистеза) или нестабильности позвоночного столба.
Реже сдавление корешков связано с отеком окружающих тканей. Подобное состояние обычно провоцирует инфекционное воспаление на фоне сифилиса, менингита, туберкулеза или остеомиелита.
Способствовать развитию корешковому синдрому могут гормональные расстройства, врожденные аномалии, ожирение, высокая физическая активность и даже переохлаждение.
Симптоматика
Сам нервный корешок состоит из чувствительных и двигательных волокон. Поэтому при его компрессии наблюдаются расстройства как чувствительной (боль, онеменение), так и двигательной сфер (мышечная слабость, парезы, параличи).
Зачастую корешковый синдром не возникает одномоментно, а имеет стадийное течение:
- Первый этап связан с раздражением нервных волокон. Обычно пациентов беспокоит стреляющая боль, парестезии (ложные ощущения, покалывания или онемения), дизестезии (чувство жжения, жара или холода), а также судорожные подергивания мышц или их напряжение;
- Вторая стадия недуга характеризуется сдавлением спинномозгового корешка с выпадением его функций. Так, мышцы теряют тонус, уменьшаются в объеме, обездвиживаются частично (парез) или полностью (паралич). При этом исчезает температурная, вибрационная и болевая чувствительности. Нередко возникают расстройства кровообращения, характеризующиеся частыми травмами кожи и медленным заживлением ран.
Стоит понимать, что указанные изменения наблюдаются не во всем теле сразу, а лишь в зоне иннервации поврежденных корешков.
Так, при ущемлении нервных волокон в шейном отделе боль будет распространяться на затылочную область, верхнюю треть груди, плечо и руку. Одновременно с чувствительными и двигательными нарушениями могут возникать неукротимая икота, расстройства речи (фонации), мигрень и периодические обморочные состояния
В случае раздражения грудных корешков болевой синдром имитирует таковой при заболеваниях сердца, легких, желудка, кишечника и прочих внутренних органов. Иногда сдавление нервных корешков грудного отдела может провоцировать вздутие, тошноту, изжогу, недостаточность поджелудочной железы или нарушение моторики кишечника.
Компрессия пояснично-крестцовых корешков вызывает распространение боли в ягодицу, промежность и переднюю поверхность бедра. При сопутствующем ущемлении седалищного нерва болевые ощущения (а также двигательные и чувствительные расстройства) охватывают всю нижнюю конечность.
Если патологический процесс поражает конечный отдел спинного мозга (конский хвост), то к прочим нарушениям присоединяется недержание кала и мочи, импотенция.
Диагностические мероприятия
Диагностика корешкового синдрома основана на:
- Комплексном неврологическом осмотре, в ходе которого определяются болевые (триггерные) точки над отростками позвонков, повышенный тонус мышц, защитное искривление позвоночного столба, локализация зон парезов, выраженность рефлексов и характерные симптомы натяжения (Лассега, Мацкевича);
- Лабораторных анализах, направленных на оценку общего состояния организма, а также исключения инфекционных заболеваний;
- Рентгенографии и компьютерной томографии, необходимых для определения остеохондроза, спондилеза, болезни Бехтерева или аномалий развития позвоночного столба;
- Магнитно-резонансной томографии, способной визуализировать межпозвонковую грыжу, опухолевые образования, гематомы и прочие «мягкие» структуры.
Уточнить область поражения может комплексная оценка нервного и мышечного аппаратов посредством электронейромиографии.
Лечение корешкового синдрома
Принципы лечения корешкового синдрома во многом зависят от первопричины недуга. Однако общими мероприятиями является охранительный режим с исключением нагрузки на позвоночный столб, а также избегание переохлаждений.
Лекарственные средства
Для снижения рефлекторного, воспалительного отека назначают препараты, улучшающие венозный отток или нестероидно-противовоспалительную терапию. Чаще всего в клинической практике используются Диосмин, Троксерутин, Нимесулид, Целекоксиб и Лорноксикам.
С целью ликвидации спазма мышц (который провоцирует мышечную боль) применяют миорелаксанты центрального действия (Толперизон, Баклофен, Тизанидин).
Если описанная терапия не оказала обезболивающего эффекта, дополнительно назначаются Анальгин, Кеторолак или инъекции анестетик+кортикостероид (Прокаин+Гидрокортизон) в околопозвоночную область. В редких случаях применяют наркотические препараты (Промедол, Бупренорфин). При мигренозных болях показан Суматриптан.
Для улучшения кровотока в пораженной зоне используют гемодинамические средства: Пентоксифиллин, Винкамин, Нимодипин, Инстенон, Ницерголин.
С целью восстановления неврологического дефицита и защиты нервных клеток от гипоксии («кислородного голодания») используют нейропротекторы: Цитиколин, Глиатилин, Церебролизин, Актовегин, Тиотриазолин и витамины группы В.
Физиотерапия
Среди физиотерапевтических процедур эффективно воздействие высокочастотного электромагнитного поля, фонофорез и рефлексотерапия. На этапе реабилитации показаны парафиновые, озокеритовые аппликации и сульфидные ванны.
В ряде случаев возможно проведение тракционного лечения – вытяжения позвоночника с целью увеличения расстояния между позвонками. Значительно ускорить восстановление пациента могут массаж шейно-воротниковой зоны, иглорефлексотерапия, лечебная физкультура и санаторно-курортное лечение.
Хирургические методы
Необходимость и объем оперативного вмешательства определяются нейрохирургом. Обычно хирургическое лечение требуется при неэффективности консервативных методик, стойком болевой синдроме, расстройствах чувствительности, парезах и параличах.
С целью ликвидации ущемления спинномозгового корешка может проводиться иссечение межпозвонковой грыжи, удаление опухолей, остеофитов или отломков позвонков. В случае нестабильности позвоночного столба осуществляется его фиксация.
Профилактические меры
Профилактика корешкового синдрома включает:
- Нормализацию образа жизни: снижение массы тела до нормальной, избегание чрезмерных нагрузок на позвоночник или напротив малоподвижного образа жизни;
- Предупреждение травм позвоночного столба;
- Исправление деформаций позвоночника (сколиоза, кифоза);
- Своевременную диагностику и удаление опухолевых новообразований;
- Коррекцию остеохондроза, спондилеза, спондилоартроза, спондилолистеза;
- Избегание заражения сифилисом, туберкулезом и прочими инфекциями.
Параллельно пациентам рекомендуется контролировать гормональный фон, сопутствующие заболевания и предотвращать переохлаждения.
Помните, корешковый синдром – это не самостоятельный недуг, а лишь проявление куда более тяжелой патологии позвоночного столба. Поэтому возникновение неврологических расстройств требует комплексной диагностики и полноценного лечения.